
センターでは、膵がんに対して治療を受けて頂く患者様を対象に、膵がんに対する理解をより深めて頂けるように、膵がん教室を開催しております。外科、内科、放射線科の医師および看護師や管理栄養士、理学療法士なども加わり、それぞれの分野から膵がん治療についてご説明させていただくことで、より膵がん治療を身近に感じて頂けると思っております。手術につきましても、術前治療から、手術、術後の話まで、系統だってご説明させていただくことで、手術に対する恐怖心などの軽減につながればと思っております。
総合受付
06-6945-1181
月曜日~金曜日(祝日除く)午前9時~午後5時30分
がんセンターサイトへ
| 名誉病院長 左近 賢人 |
主任部長 小林 省吾 |
肝胆膵外科長 後藤 邦仁 |
副部長 小松 久晃 |
医長 福田 泰也 |
| 医長 久保 維彦 |
膵がんにおいては、現在の医療では、手術が唯一完治する方法とされていますが、仮に根治切除を行っても、術後に高率で再発を来すため、最近では、手術に加え、化学療法や放射線療法を組み合わせた集学的治療が広く行われています。一方で、膵がんは各種画像診断の進歩した今日においても、半数以上の症例は診断時にすでに遠隔転移や局所進行のため切除の対象とはなりません。局所進行の因子としては、膵臓周囲の大血管への浸潤が挙げれられます。したがって、膵がんの治療を考えた場合、根治切除が可能かどうかが大きなポイントになります。これまで本邦では切除可能性に関する分類はありませんでしたが、米国NCCNのガイドラインに準じる形で2016年より切除可能性分類を作成し、従来のステージ分類とは区別する形で用いています。以下に切除可能性分類について簡潔にお示しします。
この様に、切除可能性分類によって、手術で完治する可能性が変わるため、この切除可能性分類によってそれぞれ治療の方針が変わってきます。
がんの治療は一般的に大きく分けて、手術療法(根治切除)、化学療法、放射線療法の3つの治療法があります。膵がんの治療も、これらをうまく組み合わせて集学的治療を行うことが一般的になってきています。治療方法としては、前述の切除可能性分類の違いで少しずつ変わってきます。以下に切除可能性分類ごとの治療方針についてお示しします。
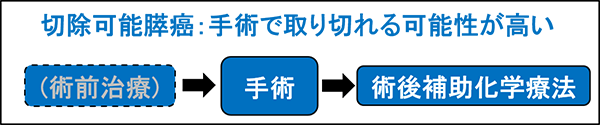
手術で取り切れる可能性が高いため、いきなり手術を行うこともできるが、根治切除を行っても再発率が高いため、最近は術前治療を行うことが一般的になりつつあります。術後は再発予防のためにさらに一定期間の抗癌剤治療を行います。
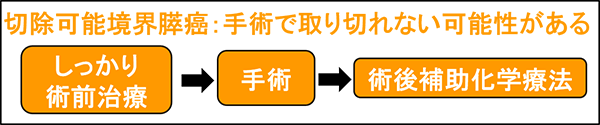
手術で取り切れない可能性があるため、まずはしっかりと術前治療を行い、術前治療がある程度効果があることを確認し、手術で取り切れると判断した後に根治切除を行います。術後は再発予防のためにさらに一定期間の抗癌剤治療を行います。
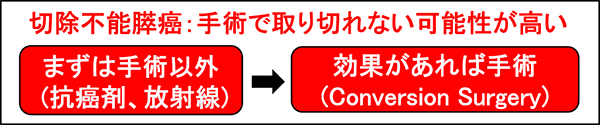
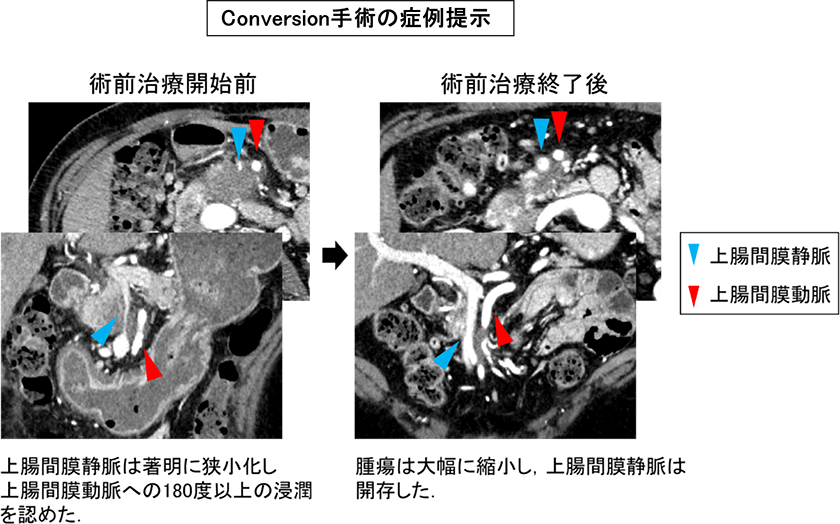
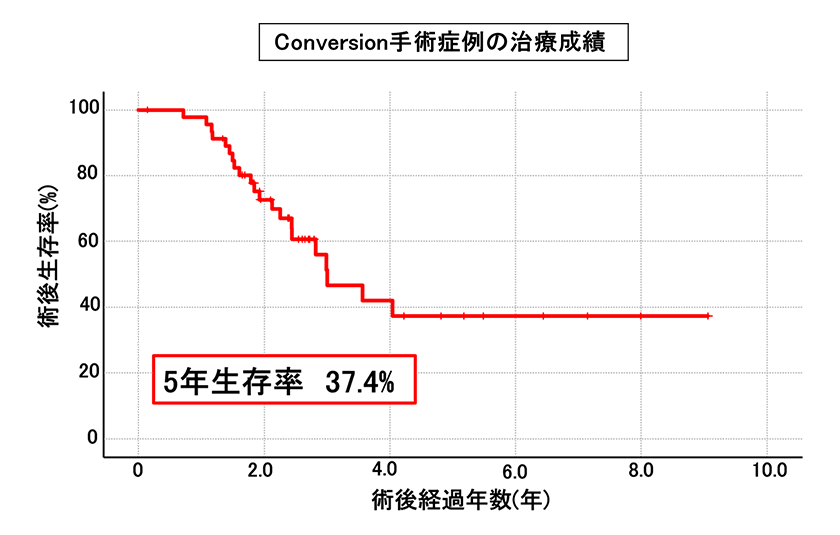
手術で取り切れない可能性が高いため、まずは手術以外の方法(化学療法、放射線療法)を比較的長期間施行し、一定期間施行後に、治療効果が十分維持され、根治切除が可能と判断されれば、根治切除を考慮します(Conversion Surgery)。
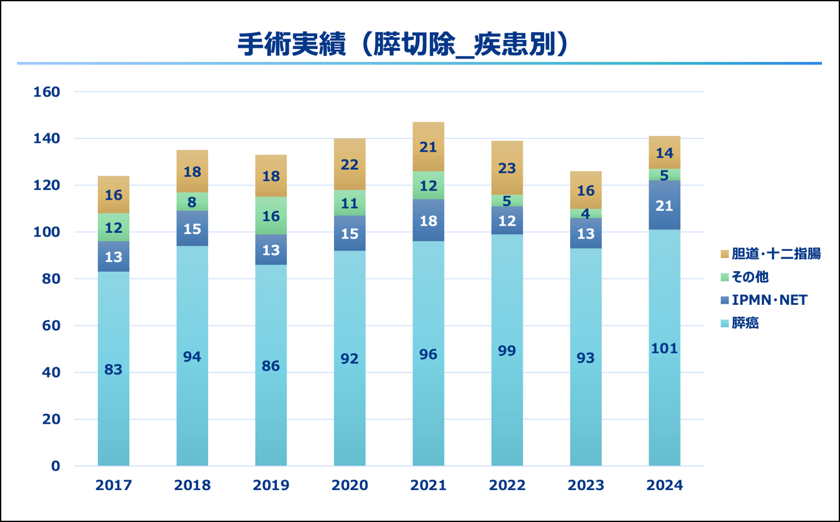
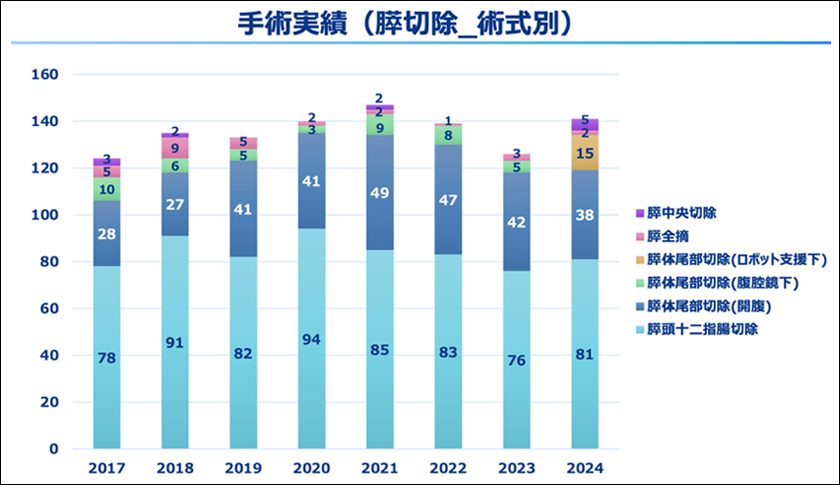
当センターでの膵切除の件数は、2024年は141件でありました。膵切除手術の術式別、疾患別の内訳を以下のグラフにお示しします。膵頭十二指腸切除術が最も多く81例であり、膵体尾部切除術が53例(そのうちロボット支援下手術が15例)と続きます。膵がんの切除症例は、2024年は101例でした。
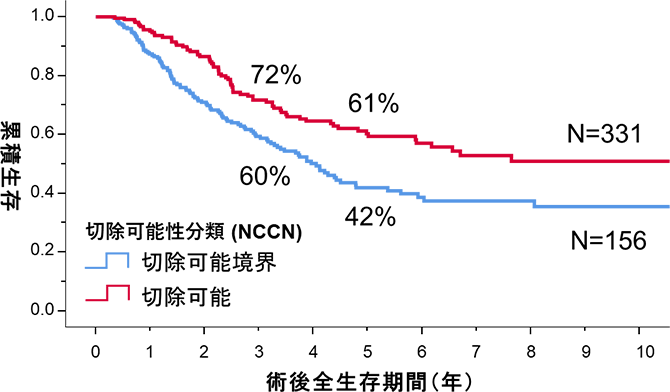
切除可能膵がん(主要な血管への浸潤を認めないもしくは軽微なもの)と切除可能境界膵がん(主要な血管への浸潤が高度~中等度のもの)に分けて、膵切除症例における生存曲線をお示しします。5年生存率は、切除可能病変で61%、切除可能境界病変で42%でした。
当科の膵がん治療に対する特徴としては、
①他科との密な連携による集学的治療
②安全性と根治性を両立させた外科的治療
③肝転移再発予防を目的とした術後肝灌流化学療法
です。
近年、切除可能膵がんに対して術前治療を施行することで、切除後の治療成績が向上することが示され、ゲムシタビン+S-1による術前抗癌剤治療が標準治療となりつつあります。当科では、これまでの豊富な治療経験をもとに、ゲムシタビン+S-1による術前化学療法以外にも、より強力なゲムシタビン+ナブパクリタキセル療法などを施行しています。さらに、より強力に腫瘍制御を行うため、放射線療法を加えた術前化学放射線治療も行っています。術前治療については、肝胆膵内科/外科・放射線腫瘍科・放射線診断科/IVR科による合同カンファレンスを毎週行い、腫瘍の状態や、患者さんの年齢、全身状態を考慮し、症例ごとに適切な治療法の選択を行っています。当科が行っている代表的な術前治療として、切除可能境界膵癌のような比較的腫瘍が進行している膵癌に対して、ゲムシタビン+ナブパクリタキセルを併用した術前化学放射線療法があり、以下にそのスケジュールをお示しいたします(図1)。
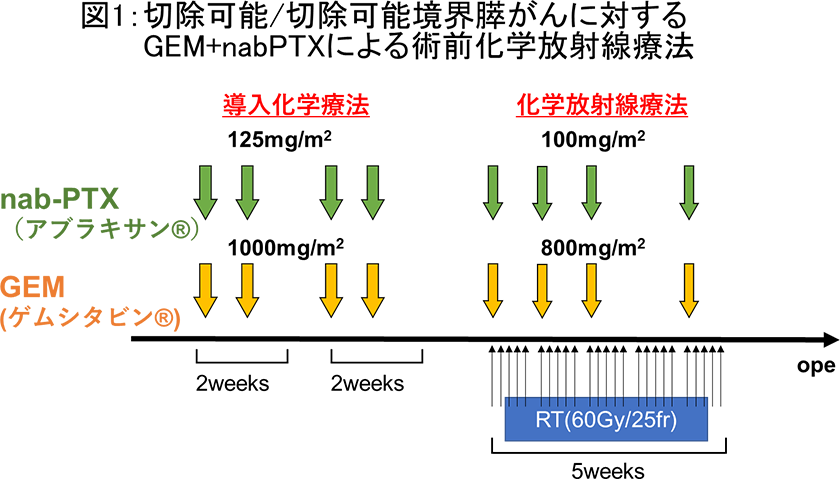
※個々の患者さんの状態に応じて適切な治療選択をしておりますので、他の治療選択となる場合もございます。
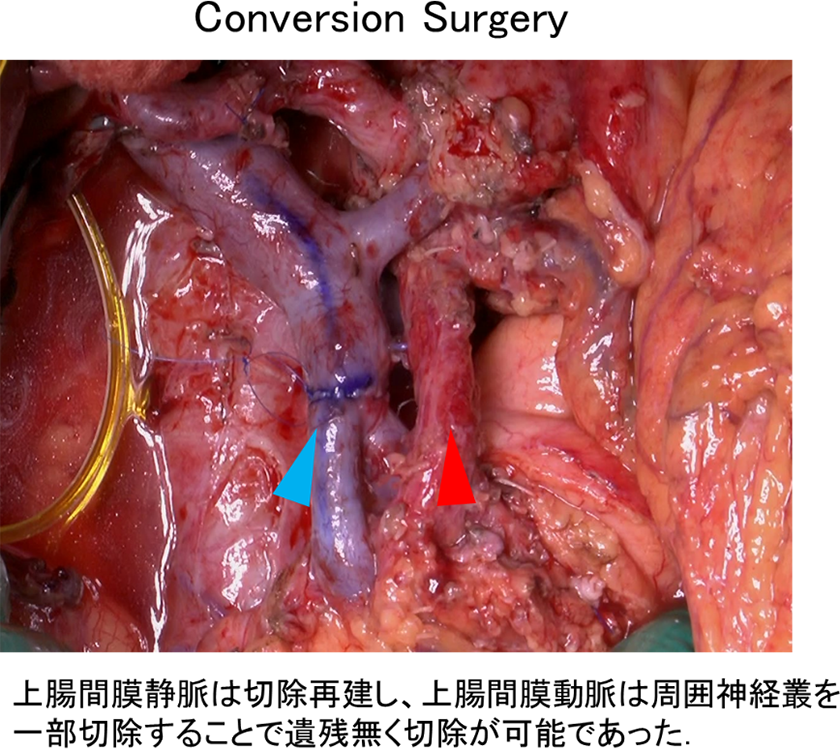
また、膵がん治療は診断から術前治療中・術後の様々な合併症に関して他科との連携が不可欠であります。特に肝胆膵内科とは連携を密にしており、術前の診断から閉塞性黄疸に対する内視鏡的処置など、様々な場面で迅速に対応をしていただいております。また、膵がん術後の最も頻度の高い致死的な合併症としては、仮性動脈瘤や動脈出血ですが、出血時などには24時間体制で放射線診断科/IVR科Dr.により迅速に対応していただいており、安全性を担保しております。
過不足無い切除を目的として、術中に膵管鏡や残膵膵液細胞診を行い、膵臓の切除範囲を決定したり、血管壁の擦過細胞診を行い、血管合併切除の判断の一助としております。また、膵切除術後の周術期死亡に最も影響を与える合併症である膵液瘻(ろう)予防のための様々な術式の工夫を行っており、膵液瘻の頻度としては、膵頭十二指腸切除術で11%、膵体尾部切除術で15%となっております(2021年の切除症例147例での検討)。また全国的には膵切除術は周術期死亡が2%程と高く、リスクの高い手術ですが、当科での周術期死亡は過去5年間(694例)で、わずか1例(0.14%)となっております。
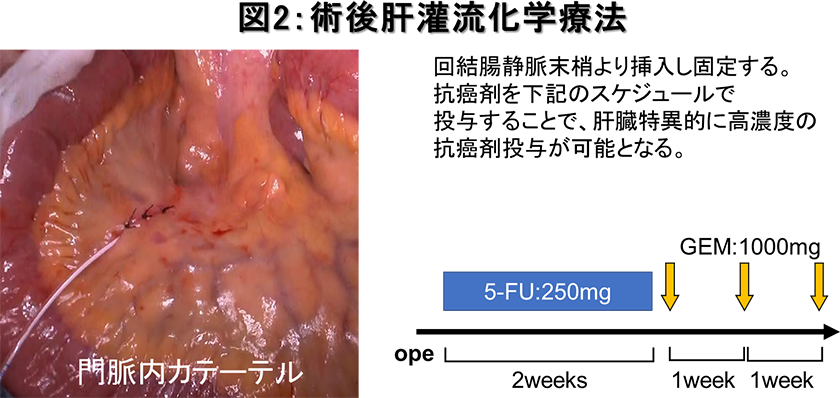
手術の際に小腸の腸間膜の血管(回結腸静脈)にカテーテルを留置します(図 2)。同血管は上腸間膜静脈から門脈を経由して肝臓内に流入します。術後の入院期間を利用して、カテーテルより2種類の抗がん剤を投与することで、膵癌術後に最も頻度の高い肝転移再発の予防を行っております(図 2)。この治療は肝臓のみを標的としているため、通常の抗がん剤治療よりも低用量であり、副作用も抑えられています。
※個々の患者さんの状態に応じて適切な治療選択をしておりますので、治療が行えない場合もございます。

センターでは、膵がんに対して治療を受けて頂く患者様を対象に、膵がんに対する理解をより深めて頂けるように、膵がん教室を開催しております。外科、内科、放射線科の医師および看護師や管理栄養士、理学療法士なども加わり、それぞれの分野から膵がん治療についてご説明させていただくことで、より膵がん治療を身近に感じて頂けると思っております。手術につきましても、術前治療から、手術、術後の話まで、系統だってご説明させていただくことで、手術に対する恐怖心などの軽減につながればと思っております。
センターでは、積極的に術前治療を行っておりますが、術前治療における体力低下を軽減するため、食思不振などの症状に応じて、術前から栄養指導を積極的に活用し、また術後の肺炎リスク軽減のため、術前から積極的に歯科治療の介入を行っています。さらに、膵癌の患者様は、術前に糖尿病を併発されている方が多く、術前治療施行中にも、糖尿病が徐々に悪化することがございます。糖尿病は術後合併症のリスク因子となるため、糖尿病を合併されている患者様には、早期の段階で糖尿病内科の診察を受けていただき、糖尿病の悪化を未然に防ぐようにしております。
膵臓手術の合併症の一つとして、胃内容排泄遅延(Delayed Gastric Empty; DGE)というものがあります。これは、胃の動きが悪くなるために、食事を食べてもすぐにお腹がいっぱいになる、吐き気がするなどの症状が出現し、結果として食事が思うように進まず、十分な栄養が摂取できない状態のことを指します。当センターでは胃内容排泄遅延を起こしても、消化管からの栄養がきちんと取れるように、手術中に腸管内に栄養チューブを留置しておき、術後早期から経腸栄養剤を注入することで、術後の栄養状態低下の早期の改善を図ります。さらに、栄養改善とともに、術後早期から理学療法士によるリハビリテーションの介入を行い、早期離床を促すことで、術後の合併症の予防に努めています。
近年、がん治療にはそれぞれの患者様の持つ免疫力が影響しているのではないかと言われており、いくつかの癌では、免疫チェックポイント阻害剤など、有効性の証明されたがん免疫治療が行われていますが、膵がんではまだ効果的な免疫治療は開発されていません。そこで、大阪国際がんセンターでは、次世代がん医療開発センター内にがん病態解析室を新設し、膵がん患者様の診断時、手術前、あるいは術後の免疫状態を、患者様の血液を詳細に解析することで、患者様の免疫が膵がんに与える影響を検討しています。治療経過中の患者様の免疫状態を正確に把握することで、治療効果や再発などの指標となるバイオマーカーの発見や、あらたな免疫治療の開発に繋がる可能性があると考えております。詳細につきましては、個別に説明文書を用いて、ご説明させていただきますが、大阪国際がんセンターでは、患者様お一人お一人のご協力のもと、難治癌である膵がんに対して、少しでも効果的な治療を受けて頂けるように、日々努力いたします。