大腸がん
大腸がんの基礎知識と治療法
このページでは、大腸がんの症状、発生、予防、検査、治療についてわかりやすくご紹介しています。
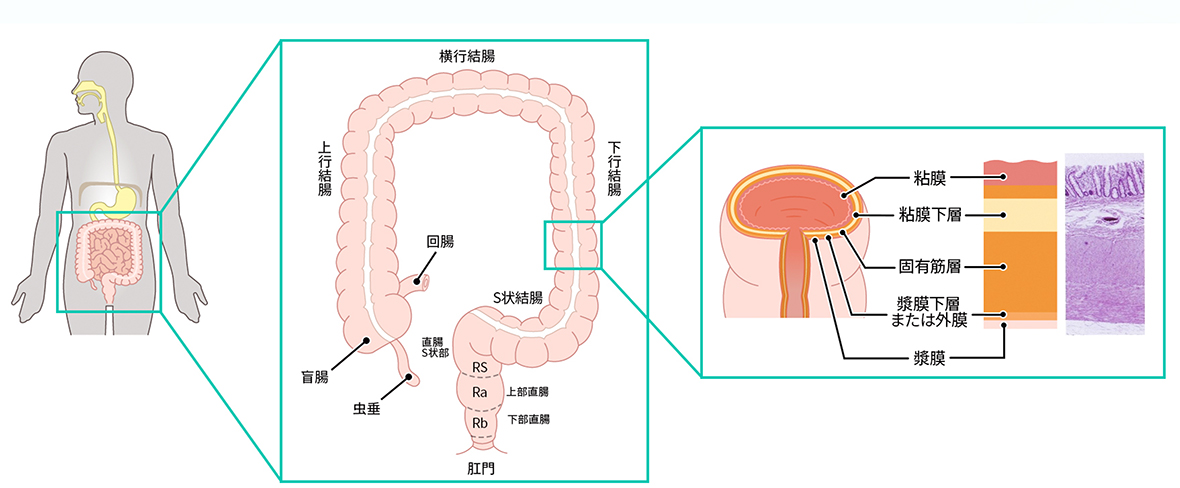
大腸とは
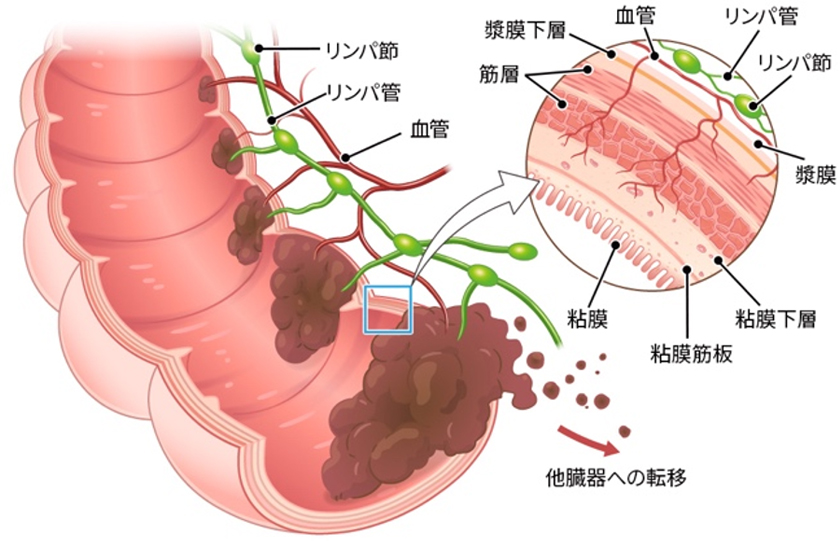
大腸は、結腸(虫垂、盲腸、上行結腸、横行結腸、下行結腸、S状結腸)、直腸(直腸S状部、上部直腸、下部直腸)、肛門管、肛門と続く約2mの管です。小腸で栄養分の吸収が行われ、残りの消化物は大腸に送り込まれます。大腸は、小腸で吸収されなかった水分を吸収し、不要なものを固形状の便として肛門から排泄します。大腸の壁は粘膜、粘膜下層、固有筋層、漿膜下層、漿膜の5つの層でできています。
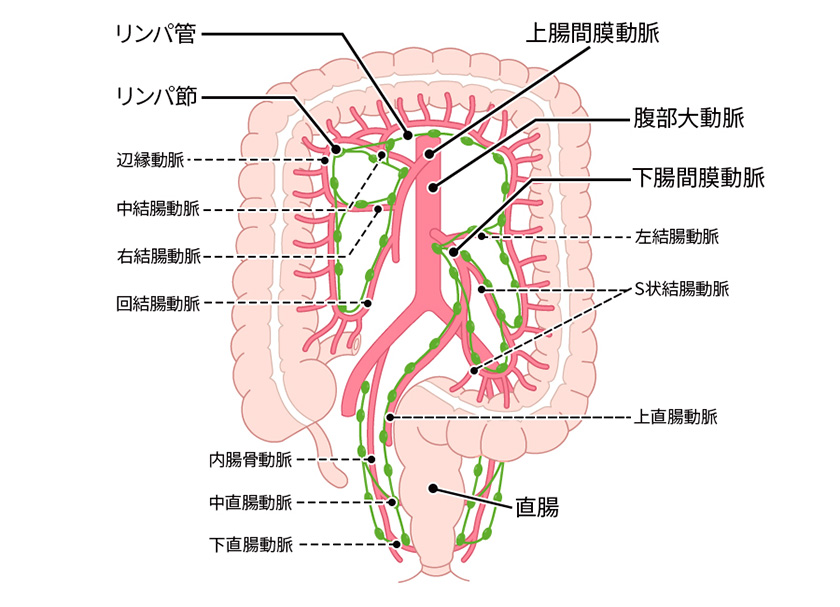
大腸は、複雑な動脈系・リンパ系ネットワークによって栄養供給と免疫防御が支えられています。大腸がん手術では、この解剖学的構造を正確に理解することが根治性と安全性に直結します。
- • 血管系
-
大腸は主に上腸間膜動脈(SMA)、下腸間膜動脈(IMA)、およびそれらの分枝によって栄養されています。
– 上腸間膜動脈は、回結腸動脈、右結腸動脈、中結腸動脈などを分岐し、右側結腸を栄養します。
– 下腸間膜動脈は、左結腸動脈、S状結腸動脈、上直腸動脈を分岐し、左側結腸から直腸上部を栄養します。
また、これらの間をつなぐ血管網(辺縁動脈)も存在し、血流の補償路として機能します。 - • リンパ系
-
大腸からのリンパ流は、腸管周囲の腸管傍リンパ節、血管沿いの中間リンパ節、血管起始部近くの主リンパ節へと段階的に流れます。がん細胞はこのリンパ流に沿って転移しやすく、リンパ節郭清の範囲(D1・D2・D3郭清)もこの流れを基に設計されています。
- • 直腸領域
-
直腸はさらに、中直腸動脈(内腸骨動脈由来)や下直腸動脈からも血流を受けるため、特に直腸癌手術では多様な血管支配への対応が求められます。
このような血管・リンパ系の理解は、大腸がん手術における根治性の確保、合併症リスク低減、機能温存に不可欠です。
大腸は、大動脈から上腸間膜動脈と下腸間膜動脈が分岐した血管から血流を受けています。 大腸にもリンパ管とリンパ節が血管に沿って存在し、腸管の近辺から体幹に向ってリンパ液が流れています。
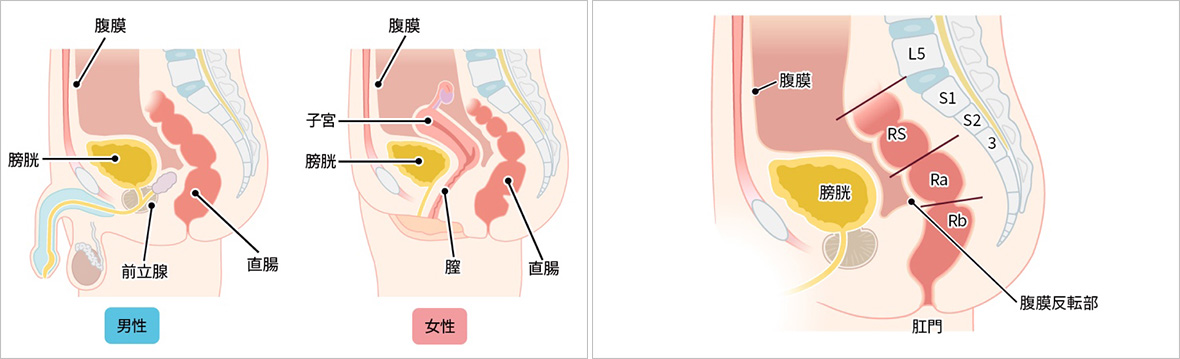
直腸とは
直腸は大腸の一部です。直腸は男性では膀胱、前立腺とともに、女性では膀胱、子宮、膣とともに骨盤内に存在します。直腸は、 直腸S状部(RS)、 上部直腸(Ra)、 下部直腸(Rb)に分かれます。直腸の主な働きは便を貯めることと言われています。
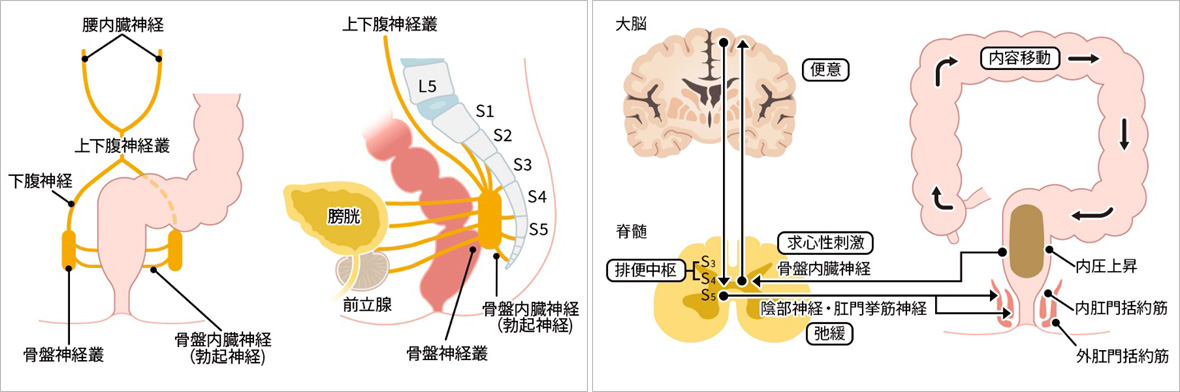
- 排便機能 排尿機能 性機能
-
直腸周囲の神経は射精機能や排便、排尿、勃起機能に関連します。また、直腸内圧が4上昇すると、刺激が脊髄に伝わり大脳で便意を意識します。脊髄反射で直腸筋が収縮して内肛門括約筋が緩むことで排便されます。このため、様々な職種の医療スタッフが直腸がんの治療をサポートします。
(直腸がんセンターのホームページをご覧ください)
大腸がんの症状
大腸がんの初期には症状がほとんど出ないことが多いですが、以下のような症状が見られることがあります。
- ● 初期症状
-
- 血便や黒っぽい便
- 便秘や下痢が続く
- 便が細くなる
- お腹の張りや違和感
- ● 進行した場合
-
- 腹痛やしこりを感じる
- 体重減少
- 貧血(めまい・倦怠感)
- 尿の異常(頻尿・排尿困難)
- 直腸の圧迫感・違和感
直腸がんの症状は、他の病気(痔・過敏性腸症候群など)と似ていることが多いため、長期間続く場合は必ず医師に相談してください。
「血便・便の形の変化・排便異常・腹痛・貧血」は特に注意すべき症状です。
40歳以上の方は1年に1回の大腸がん検診や大腸内視鏡検査を受けることをおすすめします。
大腸がんの発生
大腸がんは、腸壁の各組織層を順に浸潤しながら進行し、さらに血管やリンパ管を介して体内に転移する特徴を持ちます。
- 腸壁構造
-
腸壁は、内側から順に粘膜(上皮、粘膜筋板)、粘膜下層、筋層、漿膜下層または外膜、漿膜で構成されています。がんはまず粘膜内に発生し、徐々に粘膜下層、固有筋層へと浸潤を進めます。
- リンパ管・血管浸潤
-
粘膜下層や筋層には豊富なリンパ管・血管が存在しており、がん細胞がこれらに侵入することでリンパ行性転移や血行性転移を引き起こします。
– リンパ管侵襲によって、がん細胞はリンパ節へ転移します。
– 血管侵襲を起こすと、肝臓や肺などの遠隔臓器へ血行性に転移します。 - 他臓器への転移
-
がん細胞が血管やリンパ管を通じて全身へ運ばれると、肝臓、肺、腹膜などに**二次転移(遠隔転移)**を形成します。
この過程は、大腸がんのステージ分類(特にステージIV)や治療方針決定において非常に重要です。
大腸がんの診断・治療戦略では、原発巣の深達度だけでなく、血管・リンパ管侵襲の有無が厳密に評価されます。
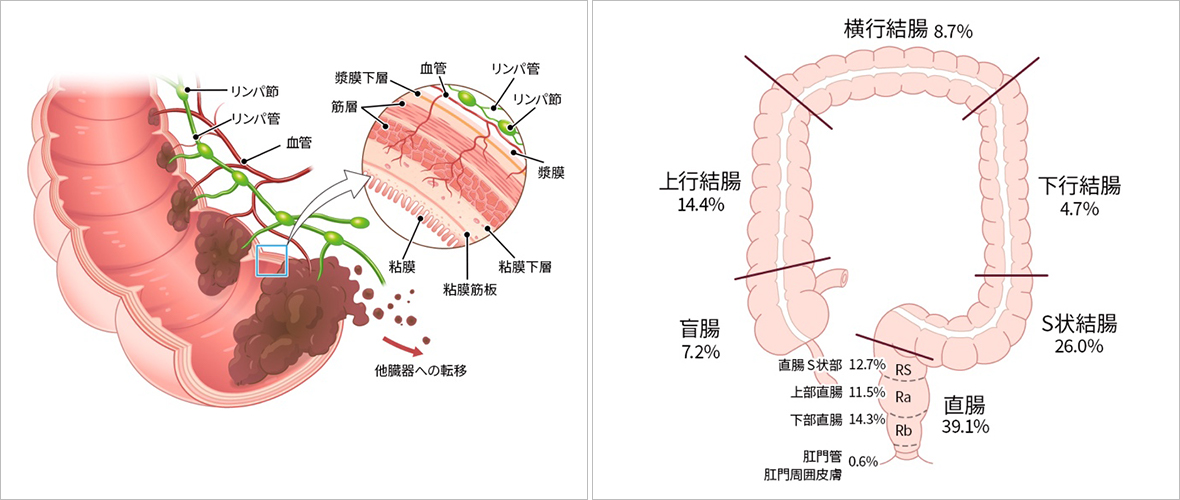
大腸がんは、発生する部位によって特徴が異なります。統計データによると、**直腸(39.1%)とS状結腸(26.0%)**に最も多く発生しており、これらで全体の約65%を占めます。続いて、上行結腸(14.4%)、下部直腸(14.3%)、横行結腸(8.7%)、**盲腸(7.2%)**の順に発生頻度が高く、**下行結腸(4.7%)**では比較的少ない傾向にあります。
直腸がんでは、さらに上部直腸(Ra)、下部直腸(Rb)、肛門管に細分化され、それぞれ治療方針や予後が異なります。特に下部直腸癌(Rb)では、手術後の排便機能温存が課題となるため、専門的な治療戦略が必要です。
当院では、大腸がんの発生部位ごとに最適な治療を選択し、根治性と生活の質(QOL)の両立を目指した個別化治療を提供しています。気になる症状がある方や検診異常を指摘された方は、早めに専門医へのご相談をおすすめします。
大腸がんは粘膜から発生し、固有筋層、漿膜と段々と浸潤します。リンパ管や血管に浸潤すると遠隔転移を引き起こします。また、漿膜外に露出すると腹膜播種を引き起こします。大腸がんの発生場所はS状結腸と直腸で約7割を占めると言われています。
大腸がんの要因
大腸の粘膜の細胞(粘液を作る細胞)は、常にコピーされ新しい細胞に生え変わっています。この新陳代謝の過程で、コピーされた細胞の遺伝子にキズがつき、無秩序に増殖してしまう細胞が発生してきます。この細胞がポリープになり、さらにキズがつくことで浸潤したり転移したりするようになります。
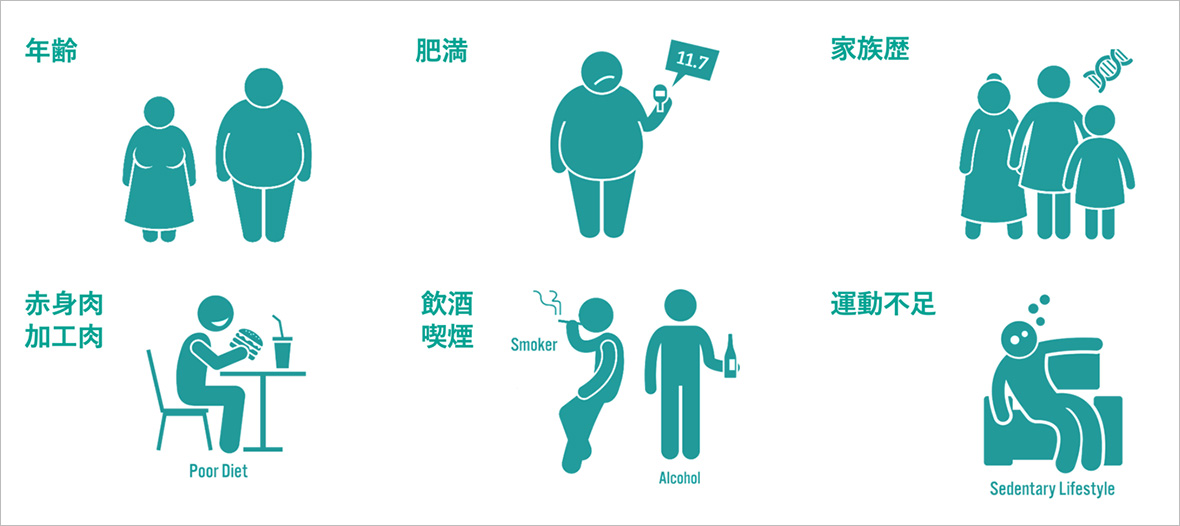
大腸がんの要因ははっきりとは分かっていません。しかしながら多くの要因が、複数影響しあって発症につながると考えられています。主要なリスク要因は以下の通りです。
- ①年齢
- 大腸がんの発症率は40歳以上で急激に増加します。
- ②肥満
- 特に内臓脂肪型の方はリスクが高いと言われています。
- ➂遺伝
- 詳細な原因はわかっておりませんが、血縁者に複数の大腸がんが認められることが約25%あるといわれています。しかし、たとえ血縁者にがんになった人が複数いたとしても、それが遺伝性のがんとは限りません。遺伝性大腸がんは、全大腸がんの5%未満と言われています。
- ➃食生活の欧米化
- 食生活の欧米化によって、脂質や動物性たんぱく質の摂取量が増え、炭水化物や食物繊維の摂取量が減っています。そのため便が大腸内に停滞する時間が長くなる傾向があります。特に赤身肉や加工肉が、大きく発症に関わっていると言われています。
- ⑤飲酒・喫煙
- 過度なアルコールの摂取や喫煙は大腸がんのリスクを増加させると言われています。
- ➅運動不足
- モータリゼーション(自動車交通)の発達により、日本人の歩数は確実に減っています。そのため、発がん物質が、大腸粘膜に長く滞在してしまい、影響を受けると考えられています。
- ⑦その他
- 炎症性腸疾患、Ⅱ型糖尿病、大腸ポリープなど様々な因子が指摘されています。
大腸がんの予防と生活習慣
大腸がんの予防には、生活習慣の見直しが大切です。
- 予防のためのポイント
-
- 食物繊維を多く摂る(野菜・豆類・きのこ・発酵食品)
- 赤身肉・加工肉を控えめにする
- 週150分以上の運動を続ける
- 肥満を防ぎ、適正体重を維持する
- 禁煙し、飲酒は適量にする
- 40歳以上は大腸がん検診を受ける
定期的にがん検診を受けることが、最大の予防策です!
大腸がんの診断方法
- 便潜血
- 大腸内視鏡検査
- CT
- MRI
- PET
- 腫瘍マーカー
大腸がんのステージ
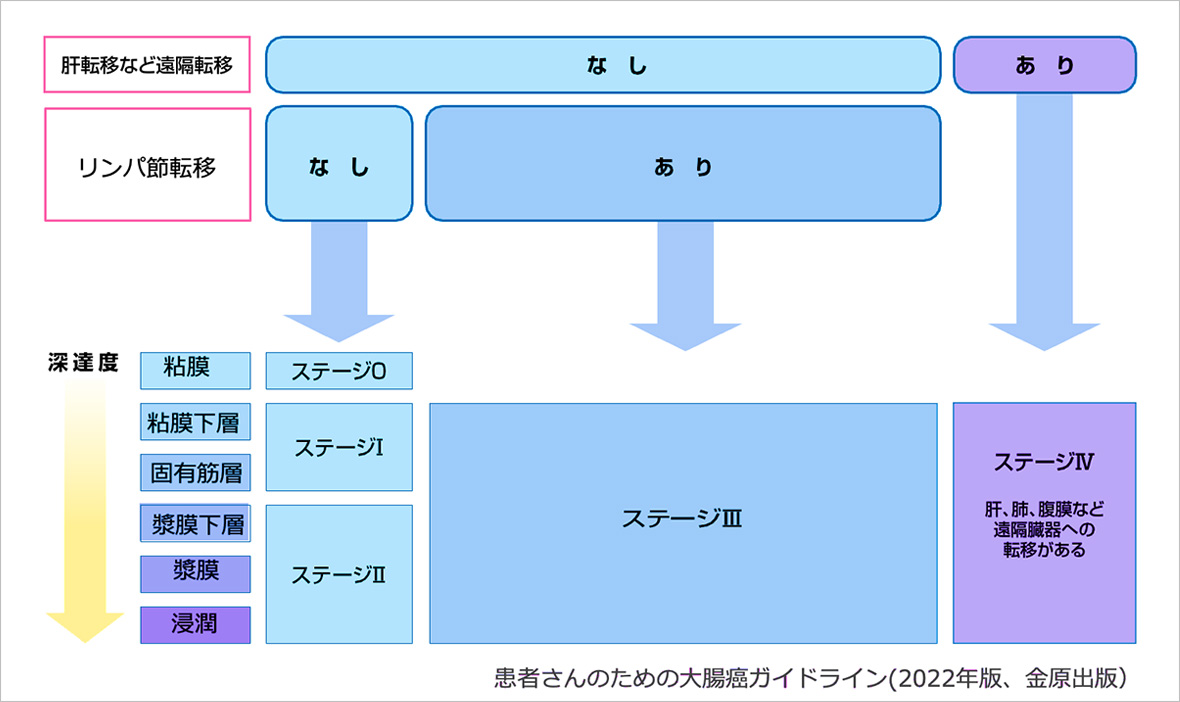
大腸がんの進み具合(広がり)を「ステージ」と呼びます。
大腸癌の治療方針は、病期(ステージ)、腫瘍の深達度(T因子)、リンパ節転移(N因子)、**遠隔転移(M因子)**の有無に応じて決定されます。以下は、日本大腸癌研究会「大腸癌治療ガイドライン」に準拠した標準的な治療戦略です。
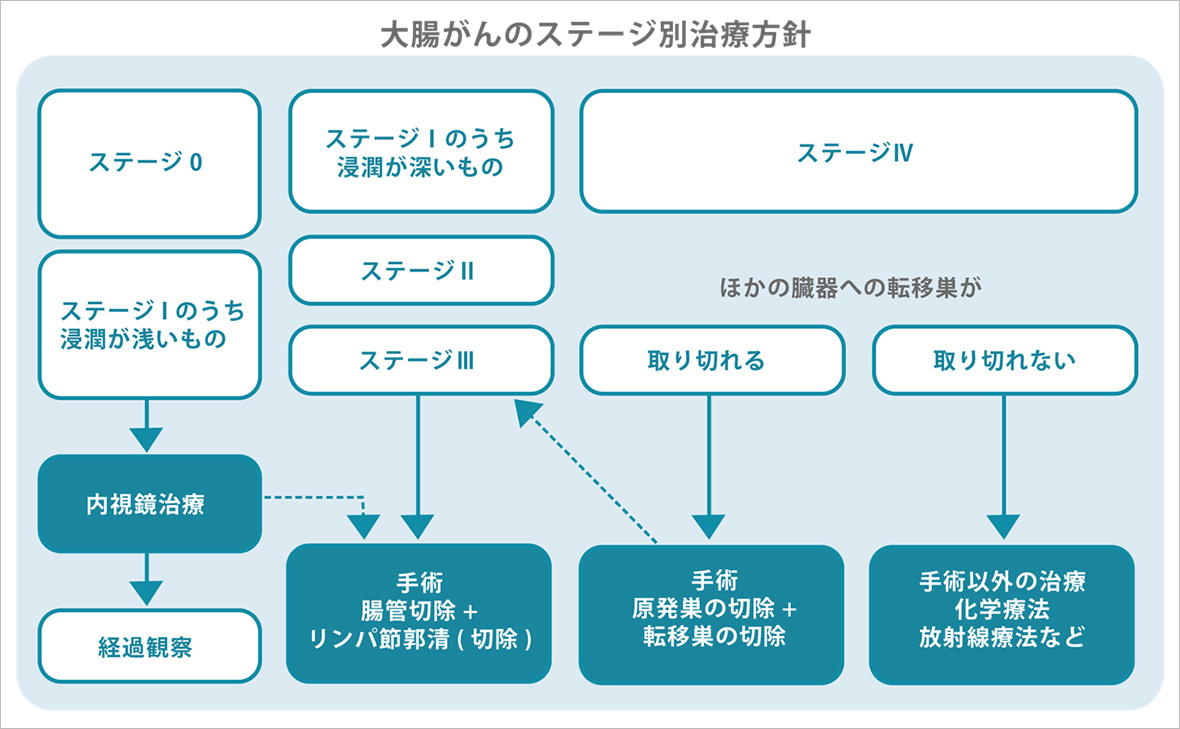
- ステージ0(上皮内癌)
- 腫瘍は粘膜内にとどまり、リンパ節転移のリスクが極めて低いため、内視鏡的切除(ポリペクトミー、EMR、ESD)が原則となります。
- ステージI(浸潤が粘膜下層〜固有筋層)
- 内視鏡切除後の病理評価により、高リスク因子(脈管侵襲、深部浸潤、未分化型成分、切除断端陽性など)がない場合は内視鏡治療単独で完結可能です。
高リスク因子がある場合や手術適応例では、腸管切除+D2またはD3郭清を施行します。 - ステージII(固有筋層貫通、リンパ節転移なし)
- 腸管切除+D3郭清が基本です。高リスク例(脈管侵襲強度高、腸閉塞を伴う、T4病変など)では、術後補助化学療法(主にフルオロピリミジン系)が推奨されます。
- ステージIII(リンパ節転移あり)
- 標準治療は腸管切除+D3郭清+術後補助化学療法(FOLFOX療法やCAPOX療法など)です。リンパ節転移数により予後が異なり、術後補助療法の選択にも影響を及ぼします。
- ステージIV(遠隔転移あり)
- 治療は切除可能例と切除不能例に分けられます。
– 切除可能例:原発巣および転移巣の完全切除(conversion surgeryを含む)を目指します。
– 切除不能例:全身化学療法(FOLFOX、FOLFIRI、分子標的薬併用療法など)が中心となり、症状緩和目的で局所治療(放射線治療や姑息的切除)を併用することもあります。
このように、治療方針は腫瘍の進展度と個別リスク因子に応じて精緻に決定されます。ガイドラインに基づく標準治療の実践は、治療成績の向上と患者さんの予後改善に直結します。
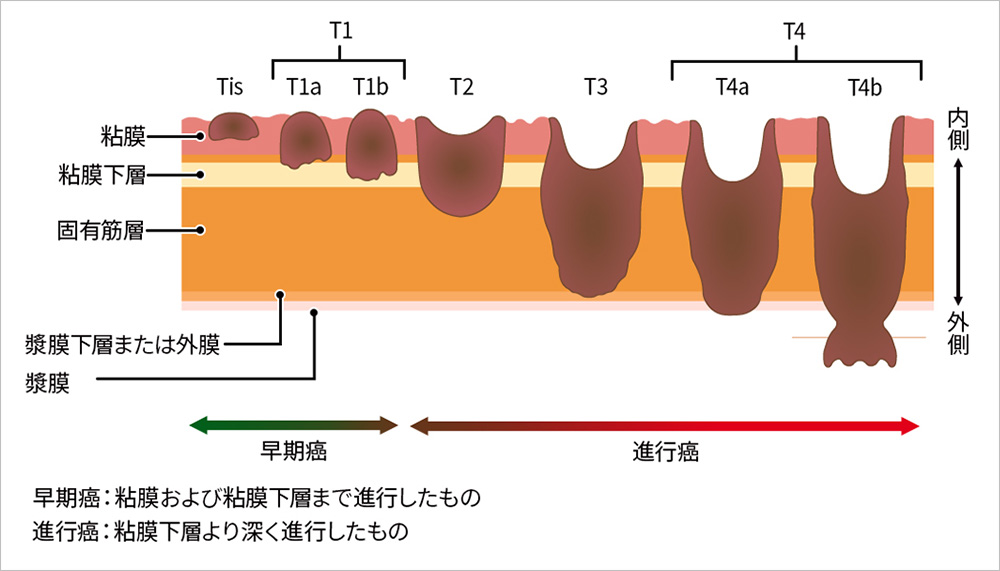
ステージは、以下の①~③の3つを総合して、ステージ0、Ⅰ、Ⅱ、Ⅲ、Ⅳに分類されます。ステージの数字が大きくなるほど、がんが進行している状態を表します。
- ①がんが大腸の壁に食い込んでいる程度 (深達度)
-
大腸がんの進行度は、がんが腸壁のどこまで浸潤しているか(T分類)によって細かく分類されます。
- Tis(上皮内がん)は、粘膜内にとどまる状態です。
- T1は、がんが粘膜下層に達したもので、さらに**T1a(浅い浸潤)とT1b(深い浸潤)**に分けられます。
- T2は、がんが固有筋層にまで浸潤している状態です。
- T3は、固有筋層を超えて漿膜下層または外膜に達するものです。
- T4はさらに進行したもので、T4aは漿膜を突破し、T4bは他の臓器や構造物へ直接浸潤している状態を指します。
この図では、がんの進行に応じて「早期がん(粘膜内または粘膜下層まで)」と「進行がん(粘膜下層より深く浸潤)」に区分しています。
進行度は治療方針や予後の見通しに直結する重要な情報です。 - ②リンパ節への転移の程度 (リンパ節転移度)
-
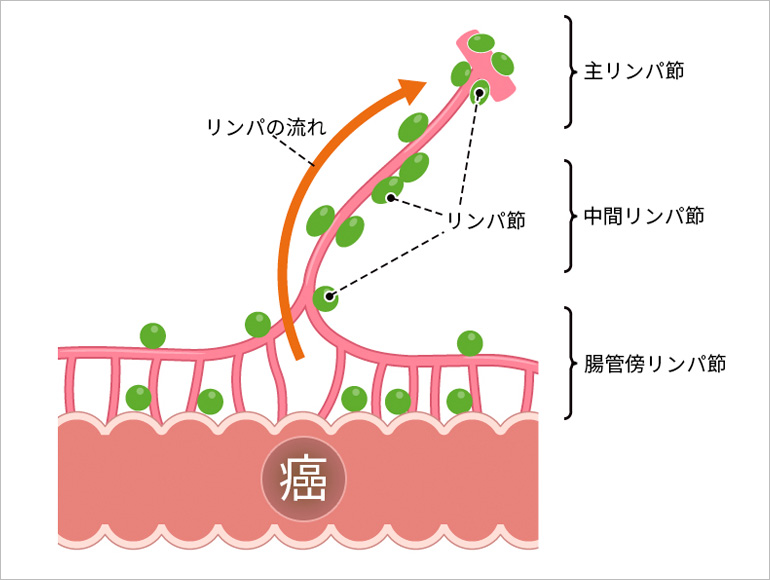
大腸がん手術では、がんの根治性を高めるために腫瘍周囲のリンパ節を切除(郭清)します。リンパ節郭清は、切除する範囲に応じてD1郭清、D2郭清、D3郭清に分類されます。
- D1郭清
- 腸管の直近にある腸管傍リンパ節(腸管壁に最も近い領域)のみを切除します。通常は早期がん(T1aなど低リスク病変)で、リンパ節転移のリスクが極めて低い場合に適応されます。
- D2郭清
- 腸管傍リンパ節に加えて、腸間膜内を走行する血管沿いの中間リンパ節まで郭清します。進行がん(T1b〜T2相当)や、転移のリスクが中程度と考えられる場合に行われます。
- D3郭清
- 腸管傍リンパ節・中間リンパ節に加え、さらに血管起始部(上腸間膜動脈や中結腸動脈など)付近の主リンパ節までを郭清する方法です。標準的な進行大腸がん(T3以上、またはN陽性疑い例)に対して推奨される郭清範囲であり、局所再発や遠隔転移のリスクを低減するために重要です。
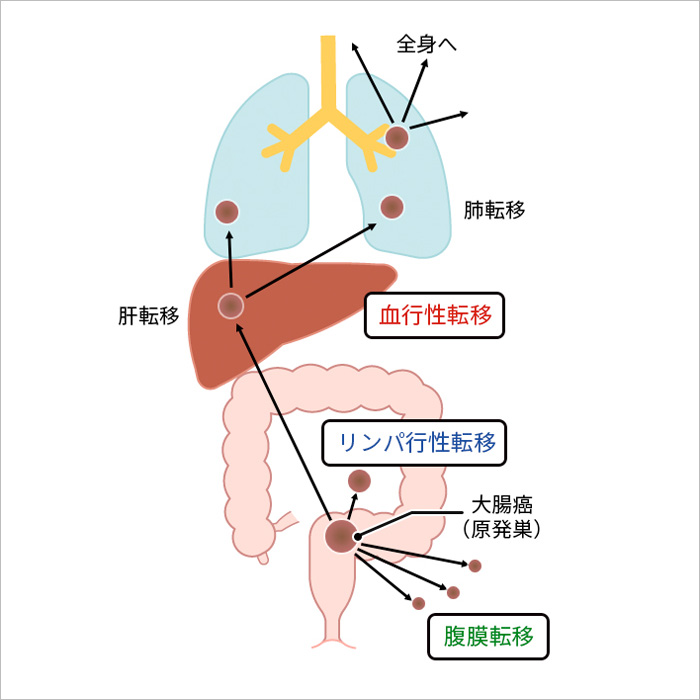
- ③肝臓や肺、腹膜など、ほかの臓器への転移の有無(遠隔転移)
-
大腸がんが進行すると、がん細胞が原発巣(大腸)から他の部位へ転移することがあります。転移の経路には大きく3つのパターンがあります。
- リンパ行性転移
- がん細胞がリンパ管を通って周囲のリンパ節へ広がる転移です。最初に腸管傍リンパ節、中間リンパ節、主リンパ節へと順に波及していきます。これはがんの進行度(ステージIII)を決定する重要な指標となります。
- 血行性転移
- がん細胞が血管(門脈系)に侵入し、血流に乗って肝臓や肺など遠隔臓器へ転移します。
大腸がんでは特に肝転移が最も高頻度であり、続いて肺転移がみられます。進行すると全身へと広がる可能性もあります。 - 腹膜転移(腹膜播種)
- がん細胞が腸管表面を破り、腹腔内に散布されることで腹膜に転移します。腹膜播種は治療が難しく、予後に大きな影響を及ぼすことがあります。
これらの転移様式を把握することは、治療方針の決定や予後予測において極めて重要です。
大腸がんの治療
- ステージ別治療方針(標準治療)
-
多くの臨床試験の結果をもとに専門家が集まって検討を行い、専門家の間で合意の得られている治療法のことを「標準治療」といいます。大腸がんの治療では、ステージに応じて標準治療が設定されています。
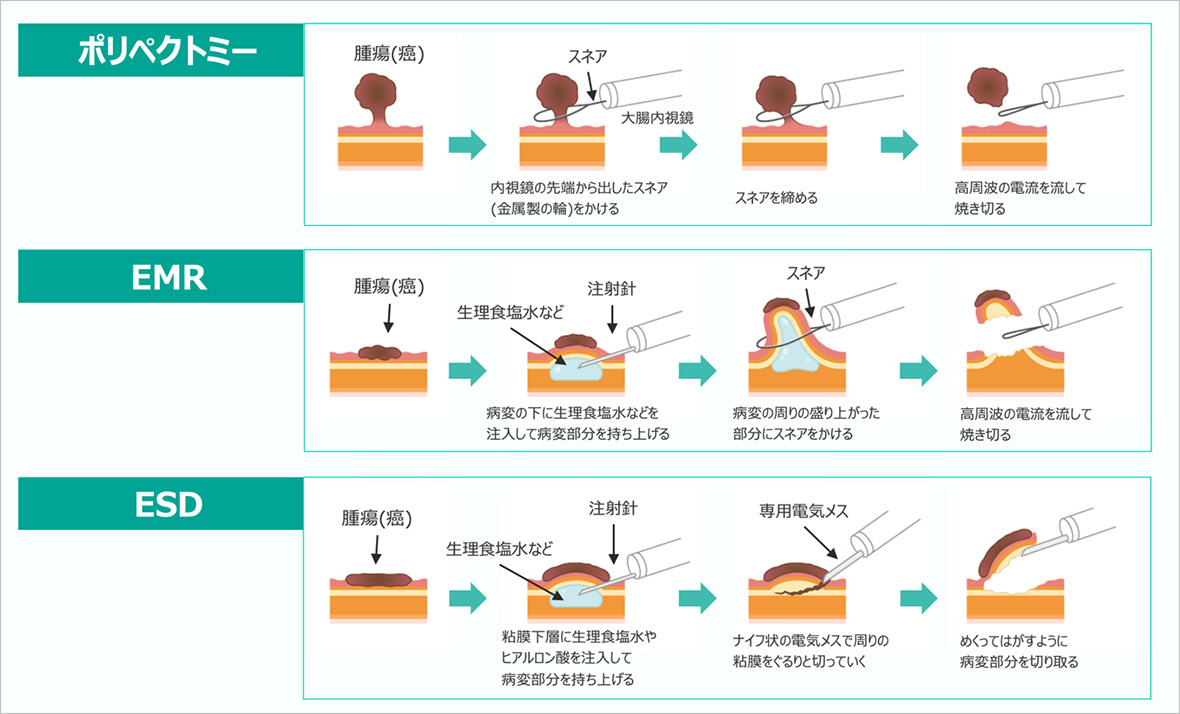
- 内視鏡治療
-
大腸ポリープや早期がんに対しては、病変の大きさや性質に応じて適切な内視鏡的切除方法が選択されます。
- ポリペクトミーでは、スネア(金属製の輪)を病変にかけ、高周波電流で焼き切るシンプルな方法です。
- **EMR(内視鏡的粘膜切除術)**は、生理食塩水などを病変下に注入して膨らませた後、スネアで切除します。やや大きな病変にも対応可能です。
- **ESD(内視鏡的粘膜下層剥離術)**は、生理食塩水やヒアルロン酸などを注入し、専用の電気メスを用いて粘膜下層を剥離しながら、正確に腫瘍を切除します。より大きな病変や、一括切除が求められる病変に適しています。
それぞれの手技は、病変の大きさ、形状、悪性のリスクに応じて使い分けられ、根治性と安全性を考慮して選択されます。当院では最新の技術と経験豊富な医師が、最適と考えられる治療法をご提案しています。
早期がんに対しては、内視鏡治療で腸管を切除せずに根治切除が可能です。内視鏡治療には、ポリ白トミー、EMR、ESDといった3つの方法があります。
- 手術治療
-
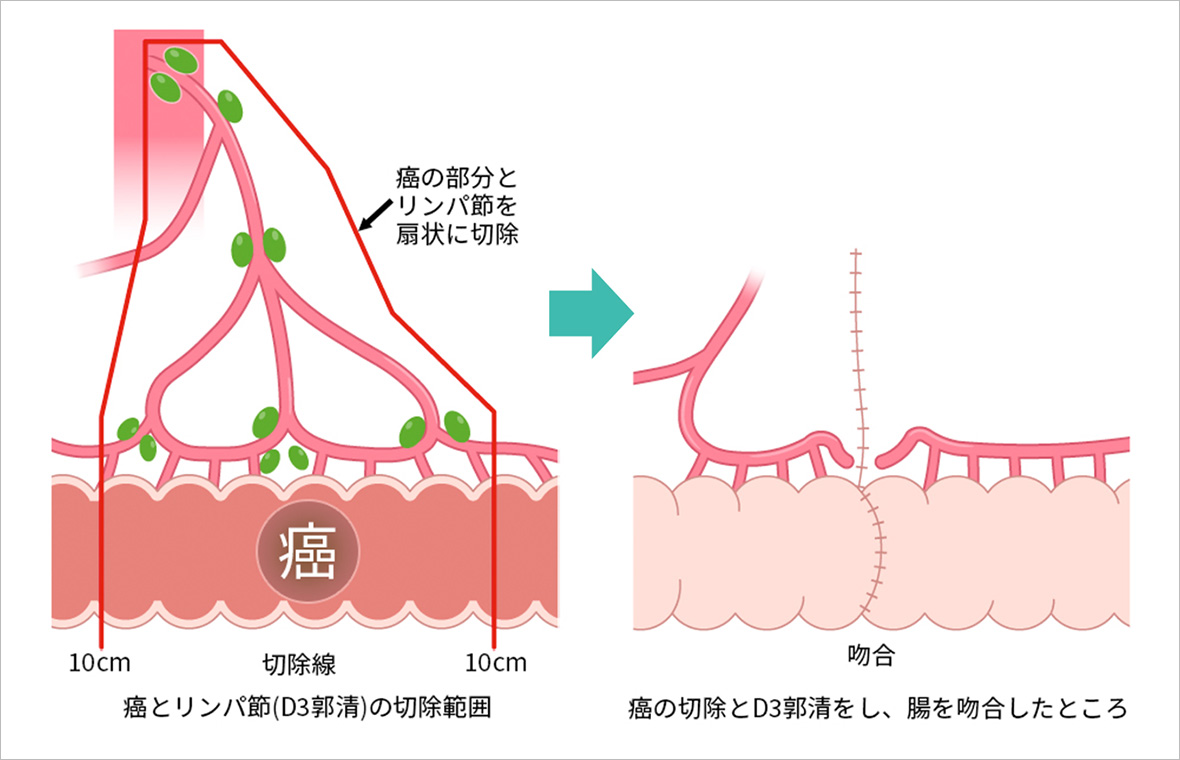
大腸がんの手術は、腫瘍と所属するリンパ節を一緒に切除します。リンパ節は血管に沿って存在し、深達度に応じてリンパ節転移率が高くなります。
大腸がん手術では、腫瘍とその周囲の十分な安全域(通常、腫瘍から上下10cm以上)を切除するとともに、がんの転移リスクを考慮して、関連するリンパ節も広範囲に切除(D3郭清)します。
図の左側では、腫瘍とリンパ節を扇状に切除する範囲が示されています。右側では、腫瘍とリンパ節を切除後、健常な腸同士を吻合(つなぎ合わせる手術)した状態を示しています。
この手術により、局所再発を防ぎ、がんの根治を目指します。当院では、正確かつ安全なD3郭清を標準手技として行い、患者さん一人ひとりに最適と考えられる治療を提供しています。出典:大腸癌治療ガイドライン(2024年版、金原出版、一部改変)
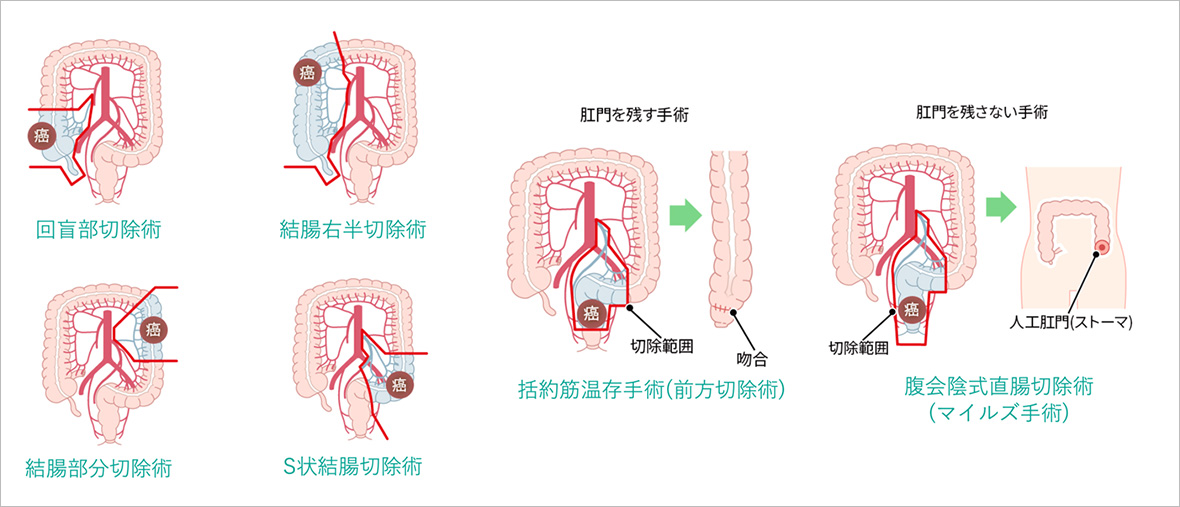
大腸がん・直腸がんの治療では、腫瘍の位置や進行度に応じて適切な手術法が選択されます。主な手術法には、回盲部切除術、結腸右半切除術、結腸部分切除術、S状結腸切除術、さらには直腸がんに対する前方切除術(括約筋温存手術)や、人工肛門を造設するマイルズ手術(腹会陰式直腸切除術)があります。肛門機能を温存できるかどうか、腫瘍の位置や周囲組織への浸潤状況により手術選択が左右されます。当院では、最新の診断技術と経験豊富な外科医による個別化手術で、根治性と生活の質(QOL)向上を両立する治療を提供しています。大腸がん・直腸がんの手術に関する詳しい情報は、ぜひご相談ください。
腫瘍の部位によって、切離する血管と切除範囲を決定します。
-
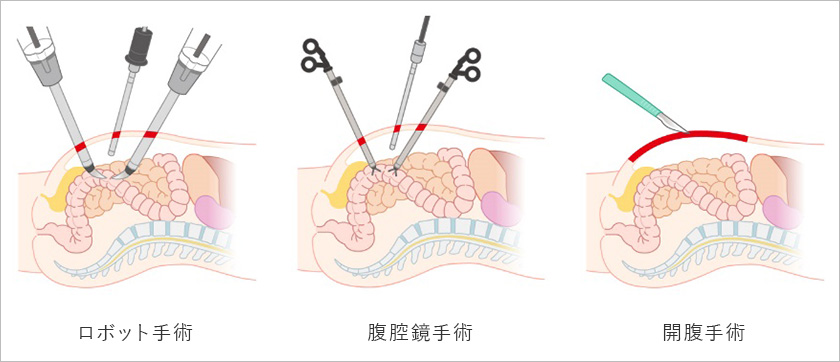
手術のアプローチには、①ロボット手術、②腹腔鏡手術、③開腹手術があります。ロボット手術と腹腔鏡手術は、体に小さな孔をあけて行う手術です。開腹手術に比べて、傷が小さく、出血が少なく、術後の回復が早いと言われています。
近年、ロボット手術が結腸がんと直腸がんに対して普及してきています。(大腸外科のホームページをご覧ください)。
- 薬物療法
-
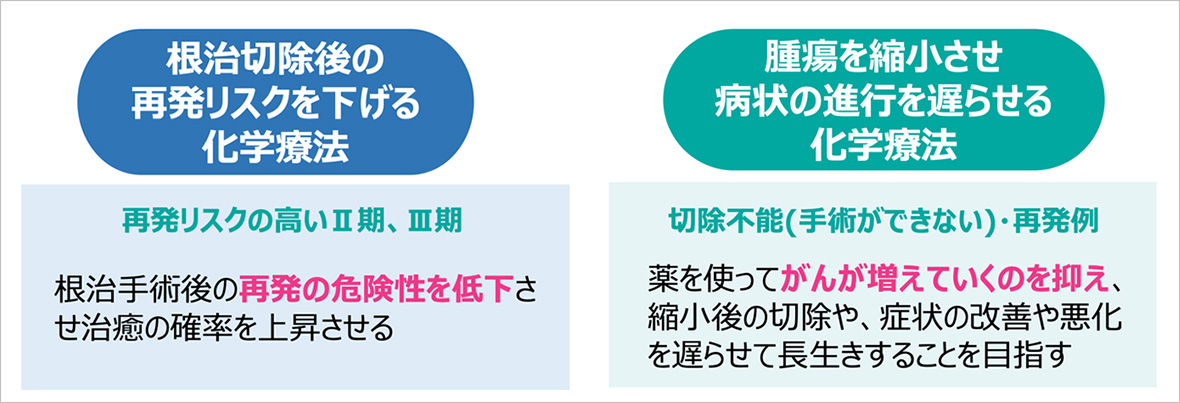
薬物療法(抗がん剤治療)は、血液の中に入って全身をめぐり、体内のがん細胞を殺したり、その増殖を抑えたりする働きをもつ薬による治療のことを言います。大きく分けて、2つの目的があり、根治切除後の再発リスクを下げる化学療法と根治切除が難しい場合に、がんを縮小させ病状の悪化を遅らせる化学療法があります。
【大腸がん・直腸がんに対する化学療法の役割と目的】
大阪国際がんセンター直腸がんセンターでは、**がんの進行状況に応じた化学療法(抗がん剤治療)**を提供し、患者さん一人ひとりに最適と考えられる治療を行っています。
- 根治切除後の再発リスクを下げる化学療法(補助化学療法)
-
- 対象:再発リスクが高いII期・III期大腸がん、直腸がん
- 目的:根治手術後の再発リスクを低下させ、治癒率を向上させることを目指します。
- 腫瘍を縮小させ、病状の進行を遅らせる化学療法(治療的化学療法)
-
- 対象:切除不能(手術ができない)症例、再発例
- 目的:薬物療法によりがんの進行を抑制し、腫瘍を縮小させた後の切除、あるいは症状の改善・進行抑制を図り、延命を目指す治療を行います。
大阪国際がんセンターでは、最新のエビデンスに基づいた化学療法レジメンを活用し、生活の質(QOL)を保ちながら高い治療効果を目指しています。
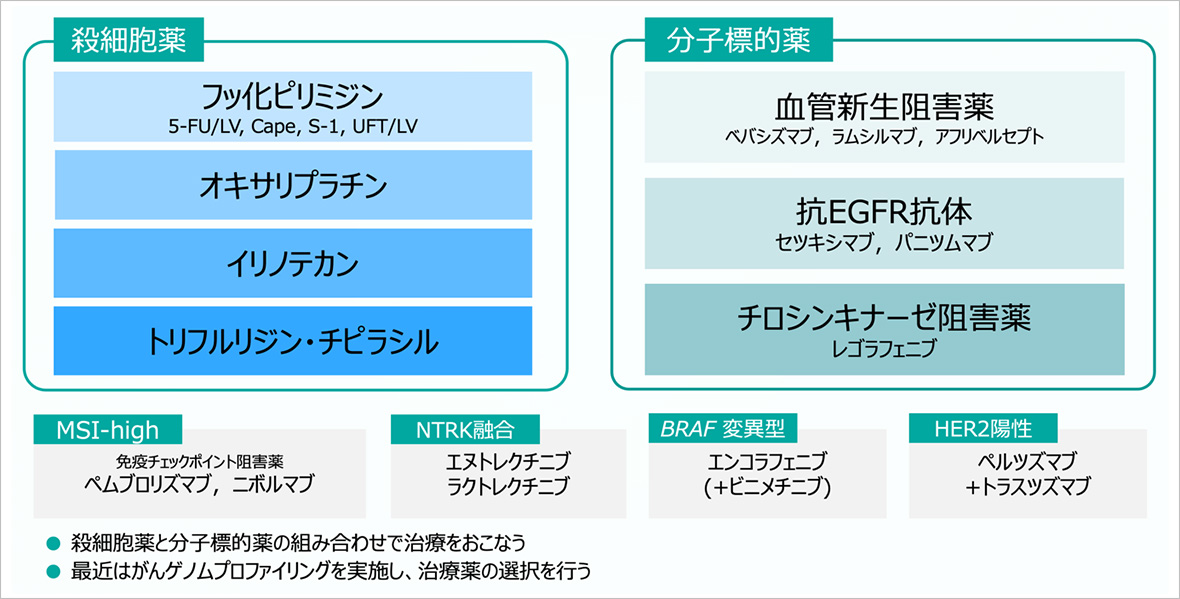
大腸がん・直腸がんの術後補助療法や再発・進行がん治療についてのご相談は、当センターにお気軽にお問い合わせください。使われる薬剤は、「殺細胞薬」、「分子標的薬」、「免疫チェックポイント阻害薬」などの種類があり、患者さんの全身状態や合併症の有無、がん細胞の性質(遺伝子変異など)を考慮して決めていきます。一般的には、殺細胞薬と分子標的薬を併用して治療することが多いです。
【大腸がん・直腸がんに対する最新の薬物治療戦略】
大阪国際がんセンター直腸がんセンターでは、大腸がん・直腸がんの患者さんに対して、最適と考えられる化学療法(殺細胞薬)と分子標的薬の組み合わせによる個別化治療を提供しています。
- 殺細胞薬
-
- 5-FU/LV、カペシタビン(Cape)、S-1、UFT/LV
- オキサリプラチン
- イリノテカン
- トリフルリジン・チピラシル
- 分子標的薬
-
- 血管新生阻害薬(ベバシズマブ、ラムシルマブ、アフリベルセプト)
- 抗EGFR抗体(セツキシマブ、パニツムマブ)
- チロシンキナーゼ阻害薬(レゴラフェニブ)
さらに、がんゲノムプロファイリングを活用し、次のような分子異常に応じた最適と考えられる治療を選択しています。
- MSI-High(高頻度マイクロサテライト不安定性):免疫チェックポイント阻害薬(ペムブロリズマブ、ニボルマブ)
- NTRK融合:エヌトレクチニブ、ラロトレクチニブ
- BRAF変異型:エンコラフェニブ(+ビニメチニブ併用)
- HER2陽性:ペルツズマブ+トラスツズマブ
当センターでは、最新の分子標的治療と標準化学療法を組み合わせることで、高い治療効果と副作用の最小化を目指し、患者さん一人ひとりに合わせたオーダーメイド医療を実践しています。
大腸がん・直腸がん治療において「がんゲノム医療」や「分子標的薬治療」をお考えの方は、ぜひ当センターにご相談ください。
- 放射線治療
-
高エネルギーのX線などを使ってがん細胞を死滅させたり、増殖を抑えたりする治療法です。薬物療法と併用されることもあります。治療スケジュール治療は、治療の目的やがんの種類ごとに立てられた治療計画をもとに進められます。多くの場合、毎日少量ずつに分けて放射線を照射します。1回の照射にかかる時間は数分で、痛みはありません。放射線療法の副作用主な副作用は、治療中に起こる早期合併症(皮膚炎、疲労感、白血球減少、食欲不振など)と、治療後、しばらく経ってから起こる晩期合併症(膀胱炎、直腸炎など)があります。症状は照射する部位によっても異なります。(放射線腫瘍科のホームページをご覧ください)。
- がんゲノム医療
-
「がんゲノム医療」とは、「がん」の遺伝子を詳しく調べ、一人一人の遺伝子の変化に応じた治療などを行う医療です。最近の「分子標的薬」と呼ばれる抗がん剤はある特別な遺伝子変異によってその効果が異なることが知られています。保険診療で行えます。(がんゲノム診療科のホームページをご覧ください)。
よくある質問
■大腸がんのリスクと予防について
大腸がんになりやすい体質や生活習慣はありますか?
大腸がんのリスクは、食生活(肉中心・食物繊維不足)、運動不足、肥満、喫煙、過度な飲酒、遺伝的要因などが関係しています。定期的な検査と健康的な生活が予防につながります。
家族に大腸がんの人がいます。私もなる可能性は高いですか?
家族に大腸がん患者がいる場合、一般的な人よりリスクが高くなると言われています。遺伝性のがん(リンチ症候群や家族性大腸腺腫症)の可能性は、大腸がんの場合、非常に低い(5%未満)ですが、40歳未満でも、医師と相談のうえ早めに検査を受けることをおすすめします。
大腸がんを防ぐためにできることは?
食物繊維を多くとる、赤身肉・加工肉を控える、運動をする、肥満を防ぐ、禁煙・節酒を心がけることが予防に役立ちます。定期的にがん検診を受けることが、最大の予防策です!
大腸がん検診の目安はなんですか?
40歳以上:便潜血検査を年1回受ける
50歳以上:基本的には便潜血検査ですが、大腸内視鏡検査を定期的に受けるとより安心できます。
家族歴がある人:医師と相談し、40歳未満でも検査をうけることを考えてみてください。
■症状について
どんな症状が出たら病院に行くべきですか?
血便、便が細くなる、便秘や下痢が続く、腹痛、お腹の張り、体重減少などの症状がある場合は、早めに医療機関を受診しましょう。
血便が出たら必ず大腸がんなの?
いいえ、血便は痔や大腸ポリープ、炎症性腸疾患などでも起こることがあります。ただし、大腸がんの可能性もあるため、一度医師に相談し大腸内視鏡検査をすることをおすすめします。
どんな症状が出たら病院に行くべきですか?
血便、便が細くなる、便秘や下痢が続く、腹痛、お腹の張り、体重減少などの症状がある場合は、早めに医療機関を受診しましょう。
血便が出たら必ず大腸がんなの?
いいえ、血便は痔や大腸ポリープ、炎症性腸疾患などでも起こることがあります。ただし、大腸がんの可能性もあるため、一度医師に相談し大腸内視鏡検査をすることをおすすめします。
■検査について
大腸がんの検査は痛いですか?
便潜血検査は簡単で痛みはありません。大腸内視鏡検査は多少の違和感があることもありますが、鎮静剤を使用すればリラックスした状態で受けられます。
何歳から検査を受けたほうがいいですか?
一般的には40歳以上から定期的な便潜血検査を受けることが推奨されています。ただし、家族に大腸がんの人がいる場合や、リスクが高いと考えられる場合は、医師と相談のうえ、より早い年齢からの検査が望ましいです。
便潜血検査が陽性だったらどうすればいい?
陽性でも必ずしも大腸がんとは限りませんが、大腸内視鏡検査を受けて詳しく調べる必要があります。
大腸がんの検査は痛いですか?
便潜血検査は簡単で痛みはありません。大腸内視鏡検査は多少の違和感があることもありますが、鎮静剤を使用すればリラックスした状態で受けられます。
何歳から検査を受けたほうがいいですか?
一般的には40歳以上から定期的な便潜血検査を受けることが推奨されています。ただし、家族に大腸がんの人がいる場合や、リスクが高いと考えられる場合は、医師と相談のうえ、より早い年齢からの検査が望ましいです。
便潜血検査が陽性だったらどうすればいい?
陽性でも必ずしも大腸がんとは限りませんが、大腸内視鏡検査を受けて詳しく調べる必要があります。
■治療について
大腸がんは治る病気ですか?
早期に発見できればほぼ完治が期待できます。進行していても適切な治療を行うことで、長期生存や症状のコントロールが可能です。
大腸がんの手術を受けたら、普通の生活に戻れますか?
はい、多くの方が術後のリハビリを経て日常生活に復帰できます。食事の工夫や体調管理が必要ですが、仕事や趣味も続けることができます。
人工肛門(ストーマ)になったら生活はどう変わる?
ストーマが必要になるケースは一部ですが、適切なケアをすれば普通の生活が可能です。専用のパウチを使えば、スポーツや旅行もできます。
抗がん剤治療は副作用がつらいですか?
出来るだけ日常生活の中で抗がん剤治療を受けていただくようにしています。副作用の出方には個人差がありますが、吐き気、脱毛、倦怠感などが出ることがあります。最近では、副作用を軽減するサポート薬や症状緩和の方法も進歩しております。また、症状に合わせた休薬と減量によって、多くの方が治療を続けられています。
大腸がんは治る病気ですか?
早期に発見できればほぼ完治が期待できます。進行していても適切な治療を行うことで、長期生存や症状のコントロールが可能です。
大腸がんの手術を受けたら、普通の生活に戻れますか?
はい、多くの方が術後のリハビリを経て日常生活に復帰できます。食事の工夫や体調管理が必要ですが、仕事や趣味も続けることができます。
人工肛門(ストーマ)になったら生活はどう変わる?
ストーマが必要になるケースは一部ですが、適切なケアをすれば普通の生活が可能です。専用のパウチを使えば、スポーツや旅行もできます。
抗がん剤治療は副作用がつらいですか?
出来るだけ日常生活の中で抗がん剤治療を受けていただくようにしています。副作用の出方には個人差がありますが、吐き気、脱毛、倦怠感などが出ることがあります。最近では、副作用を軽減するサポート薬や症状緩和の方法も進歩しております。また、症状に合わせた休薬と減量によって、多くの方が治療を続けられています。
■術後の生活と再発について
大腸がんの手術後、食事で気をつけることは?
消化の良い食事を心がけ、徐々にバランスの良い食事に戻していきます。とくに食べてはいけないものはありませんが、脂っこいものや刺激の強い食べ物は、体調を見ながら調整しましょう。
大腸がんは再発しますか?
早期の大腸がんでは再発率は低いですが、進行がんでは再発の可能性があります。そのため、術後5年間の定期的な検査や通院が必要です。
大腸がんの治療後に妊娠・出産は可能ですか?
治療内容や体の状態によりますが、基本的には可能です。妊娠を考えている場合は、主治医と相談して治療計画を立てることが大切です。 大阪がん対策センターの妊よう性・生殖機能温存のサイトもご覧ください。
大腸がんの手術後、食事で気をつけることは?
消化の良い食事を心がけ、徐々にバランスの良い食事に戻していきます。とくに食べてはいけないものはありませんが、脂っこいものや刺激の強い食べ物は、体調を見ながら調整しましょう。
大腸がんは再発しますか?
早期の大腸がんでは再発率は低いですが、進行がんでは再発の可能性があります。そのため、術後5年間の定期的な検査や通院が必要です。
大腸がんの治療後に妊娠・出産は可能ですか?
治療内容や体の状態によりますが、基本的には可能です。妊娠を考えている場合は、主治医と相談して治療計画を立てることが大切です。 大阪がん対策センターの妊よう性・生殖機能温存のサイトもご覧ください。
最後に
定期的にがん検診を受けることが、最大の予防策です!大腸がんは切除できれば、治癒が期待出来る比較的予後の良いがんです。そのために、がん検診を定期的に受診されることをお勧めします。
大腸がん治療に関わるケアチーム
- 大腸外科
- 消化管内科
- 腫瘍内科
- 放射線腫瘍科
- 放射線診断・IVR科
- 病理・細胞診断科
- がんゲノム診療科
- 家族性腫瘍診療科
- 心療科
- 支持・緩和医療科
- 看護部
- 薬局
- リハビリテーション科
- 栄養管理室
- 直腸がんセンター
また、大阪国際がんセンターがん対策センターの大阪がん情報サイトの「おおさか がんサポートブック」も、無料でダウンロートできます。参考にしてください。
- 更新日:2025年4月1日
- 参照ガイドライン:大腸がん治療ガイドライン 2024年版 (金原出版)
監修:大腸外科 科長 /直腸がんセンター センター長 賀川義規(日本外科学会専門医、日本消化器外科学会専門医、大腸肛門病学会専門医 など)